来源:丁香园
目前,新冠疫情目前在一些国家仍然很严重,全球的确诊新增数还在创新高。当然,这也意味着新冠的幸存者越来越多。
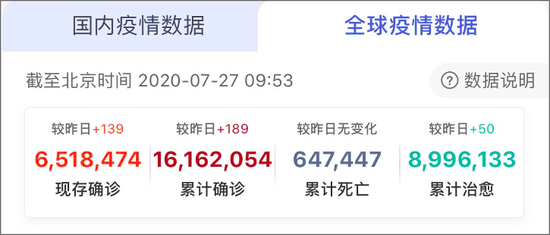 丁香园・丁香医生 疫情地图
丁香园・丁香医生 疫情地图大家很关心的一个问题是:新冠到底有些什么样的后遗症?
目前,社交媒体上有很多关于新冠后遗症的报道,而且常常使用令人惊悚的标题,关键词基本就是'恐怖'、'多器官损伤'、'长期伤害'——这些报道是否是对新冠'后遗症'的正确解读呢?
事实上,很多所谓的'后遗症',其实可能只是'治疗不彻底'。
 部分媒体报道后遗症相关信息
部分媒体报道后遗症相关信息所谓'后遗症',其实是治疗不彻底
首先,我们必须先搞清楚:到底什么是'后遗症'?
根据临床定义,后遗症指'疾病愈后所遗留下的器官缺损或功能障碍等症状'。
新冠是病毒感染所导致的疾病,很多人没意识到的是,在新冠病毒感染后,其实可以分成两个时期:'急性感染期'和'慢性恢复期'。
在急性感染期,患者体内有大量病毒,同时可能出现发烧、咳嗽、肺炎等症状,当然也可能没有出现任何明显的症状(也就是所谓的无症状感染者)。
在慢性恢复期,患者体内病毒数量已经大大降低,病毒核酸检测已经转阴。
然而,由于病毒感染会给人体组织和器官带来伤害,清除病毒的免疫反应如果过激,也可能造成伤害,而这些伤害需要慢慢恢复。此时,患者的身体还没完全回到病毒感染之前的状态。
患者只有先后走完这两个时期,才能达到真正的治愈。
很多网站上都有疫情的统计数据,其中一个常见的数据是'累计治愈'。
在中国,如果感染者达到《新型冠状病毒肺炎诊疗方案》上的出院标准,就可以出院,统计入治愈数。
 截图:第七版《新型冠状病毒肺炎诊疗方案》出院标准
截图:第七版《新型冠状病毒肺炎诊疗方案》出院标准根据《诊疗方案》的出院标准, 患者'肺部 CT 急性渗出性病变明显改善',这说明患者在出院时,只是渡过了'急性感染期',但肺部可能仍有炎症,并没有达到真正完全康复,还需要回到家里完成'慢性恢复期'。
既然如此,新冠患者达到标准出院时,其中会有多少人的肺部仍有炎症?'慢性恢复期'又需要多长呢?
有研究对出院的新冠肺炎患者进行了追踪调查。67 例已经'治愈'出院的患者,在出院后 2~4 周进行 CT 复查。
复查结果显示,只有不到三分之一的患者(20例,29.9%)肺炎病灶完全吸收,其余大部分患者(70%)肺部仍有残余病灶。
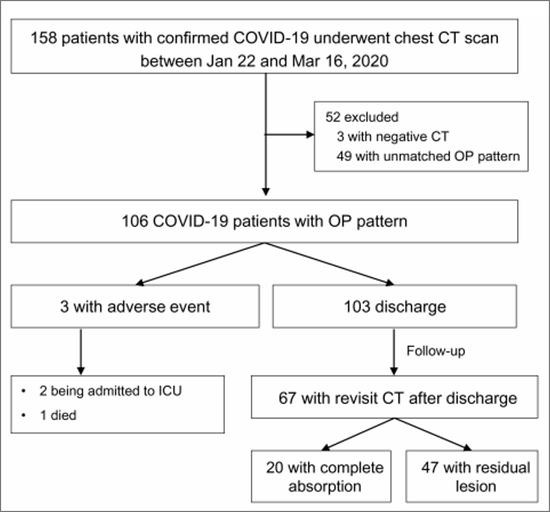
也就是说,大部分患者在出院之后,虽然一般生活不会受到影响,但是如果进行激烈运动,由于肺部还有炎症,可能还会存在呼吸不畅等不适症状。
严格来说,这并不是新冠的'后遗症',而是身体尚未完全恢复。要达到完全恢复,可能需要数月。
也许有人会问,我们为什么不让所有患者达到'真正治愈'之后再出院呢?
在上述研究中,患者的出院时间平均为 3 周左右,如果要延长到数月,这意味着医院的负荷要增加好几倍。
流行病的特点是集中爆发。在疫情高发期,医疗资源往往已经出现挤兑,本来就缺医少床;即便疫情的风头已过,长时间将患者留在医院内恢复,既是浪费医疗资源,也是增加国家和个人的医疗开支——显然,这是非常不现实的。
新冠感染,并不只引起'肺炎'
国际上将新冠病毒感染所致的疾病的正式名称为 COVID-19。
随着对新冠的了解加深,学术界目前已经倾向于认为,COVID-19 不仅仅是病毒感染,也不仅仅是肺炎,它至少可能也包括血管方面的疾病,涉及凝血功能紊乱的问题。
但在公众的印象和中文病名里,对新冠感染的认知主要就是'肺炎'。
一份来自德国的尸检报告表明,在去世的新冠患者中,很多都会出现血栓的问题。
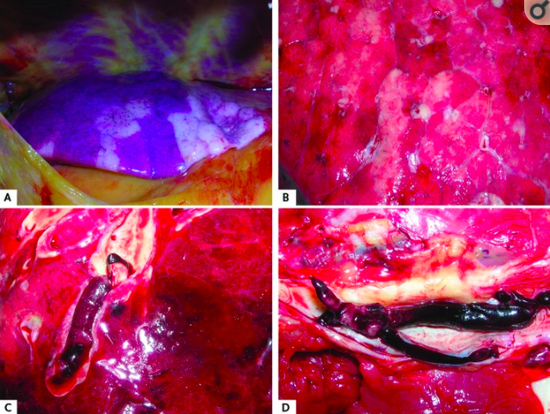 图 D 显示有深静脉血栓形成
图 D 显示有深静脉血栓形成这份报告中总共包含 12 份尸检病例,其中 7 例(58%)出现深静脉血栓(DVT),4 例出现肺栓塞,而且肺栓塞是导致患者死亡的直接原因。
虽然这些患者生前有冠心病 (50%)和哮喘、慢阻肺(25%)等疾病,但在死亡前并没有静脉血栓的迹象。
另一份来自奥地利的研究纳入 11 个新冠尸检病例,也同样提到血栓相关的问题。
这些患者在死亡前都没有静脉血栓的任何临床证据,但尸检结果均显示有不同程度的中、小肺动脉血栓,其中 8 例与肺梗死相关,6 例与支气管肺炎相关 。而且在这 11 例尸检病例中,有 10 例都是随机选取,所以结果有一定的代表性。
其实,早在 2 月份时对武汉新冠患者的调查中就已经发现,D-二聚体浓度与死亡风险正相关。
该研究发现,在 183 名新冠感染者中,幸存者 D-二聚体平均水平为 0.61 微克/毫升,非幸存者平均水平为 2.12 微克/毫升。血清中的 D-二聚体与血栓形成有关,所有非幸存者的 D-二聚体浓度都高于正常范围,说明他们都有极高的凝血风险。
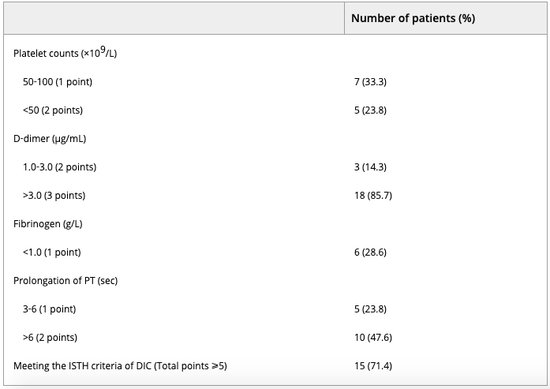 非幸存新冠患者 DIC 风险分级
非幸存新冠患者 DIC 风险分级为什么新冠病毒感染会导致血栓形成?
目前,对这个问题的研究还在深入,尚无完整答案,也许与病毒感染后人体的免疫反应有关。
血小板的主要功能是凝血,但血小板其实也是免疫调节功能的重要参与者。
病毒入侵人体后,血小板可以被激活,血小板表面 P-选择素表达增加。
P-选择素不只与血小板集聚有关,由于白细胞表面有 P-选择素糖蛋白配体-1 (PSGL-1),可以与 P-选择素互相结合,激活的血小板也因此可以将白细胞富集到病毒感染区域 。
目前有研究表明,COVID-19 患者中血小板 P-选择素表达水平较高,因此血小板更容易被激活。也许是因为这个原因,新冠病毒感染者更容易出现血栓,血小板、脱落的血栓也可以随着血液循环流动,抵达病毒感染不到的组织。
这里需要指出的是,并不是只要出现血栓,就会导致严重的症状,甚至死亡。
但对于一些本来就有心血管疾病的人,血栓或者微血栓都会加剧病情,也许就会成为压倒患者的最后一根稻草。
如果血栓发生在肺部,流经肺部的血流量就会减少,血氧自然就会降低。即使患者使用呼吸机,氧气也难以充分进入血液循环。
如果血栓在大脑中形成,自然就会导致脑损伤;如果血栓发生在肢端或者皮肤附近,皮肤上就会出现紫红色淤肿。
在许多媒体的报道中,这些病症都被错误地列入了'后遗症'。
如果我们只把 COVID-19 理解成'肺炎',对于血栓所导致的肺部以外的症状不了解,自然就会感到迷惑,甚至在肺部症状减少或消失之后,误以为余下的都是后遗症。
期待更好的新冠治疗方案
既然导致所谓'后遗症'的原因是治疗不彻底,那么,有效的治疗方案便是解决这个问题的关键。
遗憾的是,面对这样一个未知的新发疾病,尽管目前全球新冠感染确诊人数早已突破千万,特效药还是没有出现。
曾经被人民曾经寄予厚望的瑞德西韦,虽然通过了临床试验,在美国等国家获批,但其抑制病毒复制的效果也非常有限。
对于前面提到的血栓问题,常规的抗栓药物效果也非常有限。前文的 11 个奥地利尸检案例中, 有 10 例患者已经使用过了防止血栓形成的药物 ,但最后还是出现了血栓。
抗病毒药物活性不高,防止血栓的药物也不给力。基于非典的治疗经验,中国在新冠治疗方案中纳入糖皮质激素的使用,将希望寄托在控制过激免疫反应上。
但同样是基于非典的治疗经验,我们对于糖皮质激素的使用是非常谨慎的,因为大剂量使用会带来骨坏死等真正的后遗症。
在现有的诊疗方案中,糖皮质激素只是在重症患者中使用,而且考虑使用中小剂量(≤0.5-1 mg/kg/d 甲泼尼龙或同等剂量)和短程使用(≤7 日)。
7 月 17 日,英国牛津大学关于地塞米松治疗 COVID-19 的临床试验结果发表于 NEJM 杂志。

试验结果显示,这种糖皮质激素的治疗可以降低一些患者的死亡风险,使用有创机械通气的患者,死亡风险降低 36%;无创补氧的患者,风险下降 18%。同时该试验也证明,对于无需吸氧治疗的患者,地塞米松并不能带来任何治疗效果。
这个结果虽然是一个好消息,但并不是一个天大的好消息,地塞米松也不可能是特效药——为什么这么说?
首先,糖皮质激素早已经在中国使用了,但是在疫情的中心武汉,死亡率还是很高;其次,牛津大学的这个临床试验,总共入组了 6000 多名患者才完成,需要那么大的样本量才能看到统计学上的显著性,也正好说明其疗效的有限性。
糖皮质激素是抑制过激免疫的药物,这是一个正确的治疗方向,但可能因为它的特异性不够好,导致疗效不够理想。如果用得太早,反而可能影响机体对病毒的清除。
中国科大魏海明团队研究发现,COVID-19 患者中的 GM-CSF 阳性 T 细胞和炎症性 CD14+CD16+单核细胞是导致肺损伤的病因,后者表达大量的 IL-6,也能与血小板结合。
托珠单抗是 IL-6 的阻断剂,已经用于控制 CAR-T 治疗中出现的细胞因子风暴。基于这个思路,魏海明团队和安徽省立医院的徐晓玲团队合作,开展了托珠单抗对 COVID-19 重症患者进行治疗的临床研究。
这个早期的临床试验有 21 个患者,其中 17 例为重症,4 例为危重症,在治疗前均有两肺弥漫性病变。
在托珠单抗治疗一天之内,所有患者体温都降至正常,氧合指数均有明显改善,所有 17 个患者,包括使用呼吸机的危重患者在治疗后都出院了,平均住院时间为 15 天。

魏海明教授表示,'托珠单抗治疗的较佳时间是症状向双肺病变转变的关键时期,这也是炎症风暴的高峰期。早期无需过度治疗,但对于高龄、晚期患者,也很难救治。'
目前全球大约有六十多个此类抗体的临床研究正在进行,目前尚未有正式的 3 期临床结果报道。但是,不同的病人群体选择,治疗结果可能会有不同。
徐晓玲教授也是安徽省新冠肺炎医疗救治组组长,对托珠单抗救治的患者进行随访后,徐晓玲教授认为患者肺部 CT 显示出吸收良好,目前未见其他异常。这表明,如果能得到合理有效的治疗,'后遗症'就不是问题。
针对 GM-CSF,目前也有 GM-CSF 受体的抗体在进行临床试验。同样在早期的临床试验中显示出了良好效果。

参加该临床试验的是没有接受机械通气治疗的患者,对照组 26 人,使用 GM-CSF 阻断抗体治疗的有 13 人。在治疗 28 天后,对照组死亡率为 27%,治疗组无一死亡,但有一人曾接受了机械通气治疗。
华中科技大学同济医学院的周剑峰教授,曾负责一个使用芦可替尼治疗重症新冠患者的临床试验。
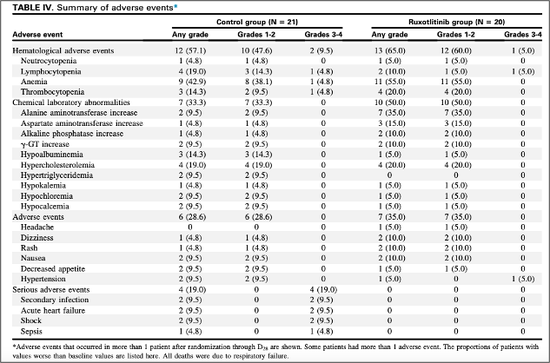 两组患者出现不良事件的情况,可以看到治疗组比对照组出现严重不良事件更少
两组患者出现不良事件的情况,可以看到治疗组比对照组出现严重不良事件更少芦可替尼是 JAK 激酶抑制剂,同样可以阻断细胞因子风暴。这个临床试验虽然入组人数比较少,只有 41 人,却也显示出鼓舞人心的结果:对照组死亡率为 14.3%,芦可替尼治疗组出现零死亡。
在所有发表的临床试验结果中,这是第一个对照组有死亡,而治疗组'零死亡'的试验。
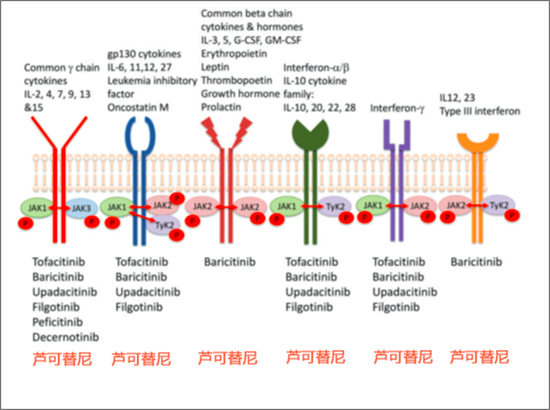 细胞因子、受体、JAK 与 JAK 抑制剂。芦可替尼作为 JAK1 和 JAK2 抑制剂,可以终止很多细胞因子的信号传导
细胞因子、受体、JAK 与 JAK 抑制剂。芦可替尼作为 JAK1 和 JAK2 抑制剂,可以终止很多细胞因子的信号传导目前,国外正在进行大规模的芦可替尼 III 期临床试验,试验结果应该在近期公布。
如果大规模临床试验能够确认这些免疫抑制治疗新方案的疗效,说明新冠将会得到更好的治疗,不但死亡率可以大大降低,'后遗症'的问题,也许也就不是问题了。
还需要指出的是,大约有 50% 的人在感染新冠病毒后属于'无症状感染者',目前暂无任何证据表明无症状者会出现什么后遗症。
综合来看,目前许多被认为是新冠'后遗症'的表现,其实可能只是由于新发疾病认知不全、没有特效治疗方案,受到客观限制导致'治疗不彻底';或者是新冠病毒感染机体带来的病理改变,而非真正意义上的'后遗症'。
正确了解一个病症,是正确治疗的关键。如果只是凭感觉'盲人摸象',抓到什么是什么,只会带来恐慌,不能实际解决问题。我们期待更好的新冠治疗方案。
 新冠「后遗症」从何而来?很多可能都不是真的后遗症新冠新冠肺炎跨国采购网、 萌店、 关键词分析工具、 打造爆款计划书和赛维广告分析、 轩飞扬、 94万年终奖算啥!傲基豪掷200万+特斯拉,易佰狂砸1500万…、 迪拜跟团还是自由行、 迪拜跟团还是自由行、 迪拜旅行团、
新冠「后遗症」从何而来?很多可能都不是真的后遗症新冠新冠肺炎跨国采购网、 萌店、 关键词分析工具、 打造爆款计划书和赛维广告分析、 轩飞扬、 94万年终奖算啥!傲基豪掷200万+特斯拉,易佰狂砸1500万…、 迪拜跟团还是自由行、 迪拜跟团还是自由行、 迪拜旅行团、
没有评论:
发表评论